G.
痙縮
(痙性麻痺)
1.概要(総論)
痙縮[痙性麻痺]とは、運動の障がいの一つです。
痙縮は、脳や脊髄の病気により、「筋肉を収縮させる指令」と「筋肉を緩ませる指令」
が体にバランスよく伝わらなくなってしまうことが原因とされています。
健康な方では、脳や脊髄から「筋肉を収縮させる指令」と「筋肉を緩ませる指令」
がバランスよく体に伝わることで。スムーズに体を動かすことができます。
それに対して、痙縮の患者さんでは、脳や脊髄の障がいの結果、
この2つの指令のバランスが崩れてしまい、「筋肉を緩ませる指令」が弱くなった結果、
自分の意思とは関係なく筋肉が収縮し、関節が固くなってしまいます。
軽度な場合は麻痺した手足の姿勢の保持に補助として有用なこともありますが、
高度になると、日常の生活の質(QOL)を著しく低下させ、
治療を必要とすることになります。
痙縮は脳や脊髄のいろいろな病気を原因として起こります。
原因疾患は、脳卒中、脳性麻痺、頭部外傷、低酸素脳症、脊髄損傷、
神経の変性疾患など多岐にわたります。
小児期では、特に脳性麻痺の患者さんで、痙縮は大きな問題となります。
痙縮により手足の関節が変形したり、固く動かなくなったり、
脱臼の原因になることや背骨の側彎を起こすこともあります。
このような体の変化は、痛みの原因や睡眠の妨げとなって患者さんに苦痛を引き起こします。
患者さんの苦痛のみならず、介護を行う場面でも、
体のポジショニングや移動といった普段の生活の基本的な動作を行うことが難しくなったり、
入浴や衣服の着替え、おむつ交換などの衛生管理が行いにくくなったりするなど、
痙縮は介護者の大きな妨げとなることがあります。
2.症状
痙縮とは症状を指す名称で、筋肉の異常な緊張状態を示す言葉の一つです。
痙縮による異常な緊張状態を原因として、以下のようなその他の症状を引き起こすことがあります。
| 1) | 痛みや体が締め付けられる感覚 |
| 2) | よく眠れない |
| 3) | 手足の関節が固くなり動かなくなってしまうことや、 背骨の側彎などといった体の変形 |
| 4) | 変形し固くなった関節を動かしたことによる手足の骨折 |
| 5) | 心拍数の異常な増加や大量の発汗 |
| 6) | 体を後ろにのけぞらせるような発作的な緊張 |
| 7) | 筋肉の緊張にカロリーを消費することによる異常なやせ |
その他にも患者さんによって特有の症状を引き起こすことがあったり、 痙縮のため、リハビリテーションを思うように行えなかったりすることもあります。
3.検査・診断
痙縮の診断には専門医による丁寧な診察が大切です。
痙縮と同じように筋肉や関節が固くなる症状に固縮や拘縮があります。
痙縮では、ある関節を他の人が速く動かそうとすると、緊張が高まりますが、
ゆっくり動かせば緊張は弱くなります。
このように関節を動かす速度に関連して抵抗が変わるのが痙縮の特徴です。
固縮は速く動かしてもゆっくり動かしても抵抗は変わらないか、
ときどきガクンと抵抗が弱くなり、またすぐに抵抗を感じたりします。
パーキンソン病による体の動かしにくさがその代表です。
拘縮は、他の人がどんなにゆっくり頑張って動かそうとしても、
関節の動く範囲が狭くなって動かないことを言います。
実際の患者さんではこれらの筋肉や関節が固くなる要素が混ざっていることも多く、
丁寧な診察によりそれらの要素をより分ける必要があります。
痙縮の強さの測定法として、よく用いられるのが、アシュワーススケール変法(MAS: modified Ashworth scale)
という評価方法です(表1)。
診察をする医療者の主観的な評価方法ですが、特殊な器具を使わずに診察で評価できるため、
広く用いられています。
脳性麻痺の患者さんでは、粗大運動能力分類システム
(GMFCS: Gross Motor Function Classification System)を用いて、
歩行能力をはじめとする移動能力を評価し、治療方針決定の参考にすることもあります。
筋電図を用いて痙縮の評価を行うこともあります。
|
アシュワーススケール変法(MAS) |
|
| 0 | 筋緊張の増加がない |
| 1 | 筋肉を伸ばすときに引っかかるような感じがあり、その後その感じは消失する。 最も伸ばしたときの症状でわずかな抵抗感がある。 |
| 1+ | 筋肉の緊張感が軽度亢進している。 関節の動く範囲の半分以下の範囲でひっかかる感じの後、抵抗感がある。 |
| 2 | 関節の動く範囲全体で筋肉の緊張が亢進する。 ただし、他人が動かすことは簡単に可能。 |
| 3 | 筋肉の緊張がさらに亢進して、他人が動かすことが困難になる。 |
| 4 | 四肢の関節が固く、他人が動かすことが不可能。 |
表1:アシュワーススケール変法(Bohannon RW, Smith MB: Interrater reliability of a Modified Ashworth Scale of Muscle Spasticity. Phys Ther 67: 206-207, 1987 より改変)
多くの患者さんでは、痙縮の治療を行う段階ではすでに原因となった疾患の診断がついています。
そのため、原因を究明するための検査を行うことは少ないものです。
ボツリヌス療法やブロック治療を行う際に筋電図や超音波検査、
外科的治療を行うに当たっては、脊髄のMRIや背骨のCTなど、それぞれの治療のために必要な検査が行われます。
4.治療
痙縮にはいろいろな治療法があります。
図にお示しするように、それぞれの治療法は得意なところがそれぞれ違います。
全身に効果のある治療もあれば、体の一部分に注射をすることで、
その部分の緊張を緩めることが得意なものもあります。
薬の効き目が切れればもとに戻る(可逆的)治療もあれば、
一旦治療を行うともとの状態には戻ることができない(破壊的)ものの、
長い間効果が持続する治療もあります。
どれか一つの治療で劇的に効果があり、他の治療が不要になることはあまりありません。
複数の治療を組み合わせて、患者さんが最も快適に日常生活を送れるようにすることを目指して
治療を選択していきます。
例えば、ある手術を行ったら、リハビリテーションも飲み薬による治療も全く不要になるということではなく、
リハビリテーションや内服薬の治療を受けながら注射や手術を行うことでさらに快適な状態になることを目指していきます。
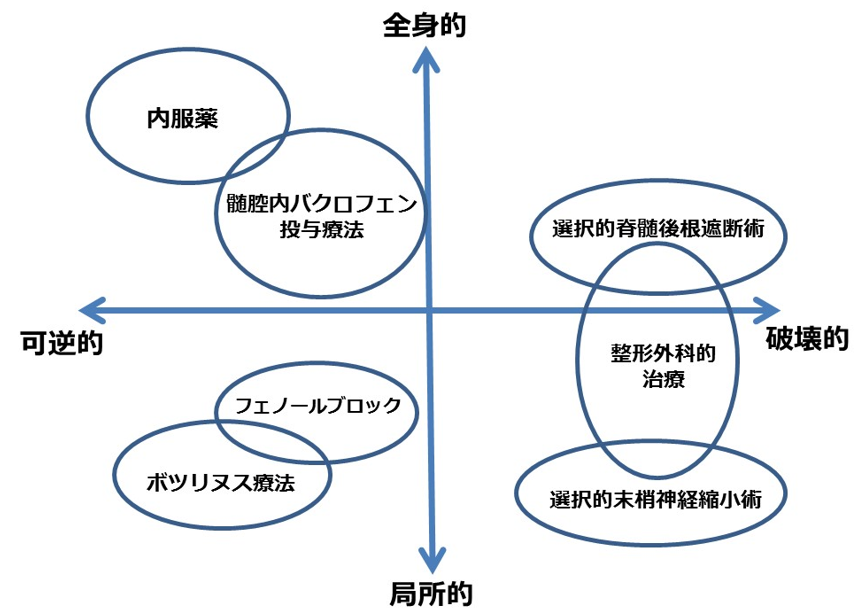
図1. 痙縮治療の位置づけ:(Ward AB.: Eur. J. Neurol. 9(suppl. 1), 48-52, 2002より改変)
医師や看護師、リハビリテーション療法士に、本人や家族(介護者)を交えて 患者さんの現状をよく評価して、治療目標を決めていくことが大切です。
1) リハビリテーション
リハビリテーションには運動療法、物理療法、作業療法、装具療法などがあります。
ストレッチや関節を動かす訓練により関節が動かなくなる「拘縮」に陥ることを予防したり、
筋力を増強したりする訓練が行われます。
さらに日常生活を送りやすくするための訓練やそれをサポートするための装具療法などを組み合わせて行われます。
特に小児期の患者さんでは、成長や発達に合わせたリハビリテーションを行うことで、
より充実した日常生活を送れるようにすることを目指します。
リハビリテーションは痙縮治療の基本です。飲み薬や注射、
外科手術による治療を行ったとしても、リハビリテーションを行うことはそれらの治療効果をさらに
高めることにつながります。
2) 飲み薬による治療
固く緊張している筋肉をやわらかくするお薬を飲む治療法です。
各種の中枢性筋弛緩薬(チザニジン塩酸塩やバクロフェンなど)
や末梢性筋弛緩薬(ダントロレン)、抗不安薬(ジアゼパムなど)を使用します。
痙縮の治療に使用する中枢性筋弛緩薬は作用が比較的強く、
最初は少量から開始して少しずつ量を増やしていきます。共通した副作用として、
眠気やふらつき、めまい、吐き気、食欲低下などがあります。
お薬の効果が不十分であったり、副作用が早く出てしまって飲み続けられなかったりすることもあります。
副作用が出ない範囲でお薬の量を調整しますので、調整には時間がかかることもあります。
3) ボツリヌス療法
ボツリヌス菌により作られる神経毒の一つであるA型ボツリヌス毒素を筋肉内に直接注射する治療法です。
A型ボツリヌス毒素は筋肉内に注射することで、筋肉に指令を出す神経に作用し、
神経の指令が筋肉に伝わりにくくすることでその筋肉の緊張を和らげます。
緊張している筋肉に直接注射する治療法ですので、局所的(限局的)な痙縮の改善に有効です。
小児の患者さんでは、一度に注射できる量を体重により調整する必要があり、
一度にたくさんの薬を注射することはできません。
治療の目的に応じて、効果的な部位を選んで注射をします。
効果は注射後数日~2週間ほどで現れます。通常は3~4ヶ月ほど持続しますが、
1~2ヶ月頃をピークにして、時間が経つと効果が弱くなっていきます。もう一度注射をすれば効果は再び現れますが、
あまりに間隔を開けずに注射をし続けると、体の中に薬に対する抗体ができてしまい、
注射をしても効果が得られなくなることがあります。
副作用としては、注射した筋肉の一時的な痛みや発熱、薬の効果が強く出過ぎたことによる脱力や尿失禁、
便失禁があります。薬の効果が弱まるとこれらの副作用もなくなります。
4) フェノールブロック
フェノールはプラスチックの原料や各種医薬品の原料としても用いられ、
希釈して消毒薬にも用いられる有機化合物です。
5~6%の濃度のフェノールを神経破壊薬として使用し、
痙縮を起こしている筋肉に入る直前の運動神経に直接注射して治療します。
モーターポイントブロックといいます。
感覚の神経を損傷すると不快感の原因になるため、運動機能のみを行っている神経に対して治療を行います。
筋肉に入る運動神経を確認するために電気刺激を使用します。
フェノールブロックはボツリヌス療法と併用したり、
ボツリヌス療法に反応しない患者さんに代替として使用したりもされます。
副作用としては、注射した場所の周囲の皮膚や筋肉の損傷があり、
薬剤が偶然血液の中に入ると耳鳴りや紅潮を起こす可能性があります。
5) 外科的治療
① 選択的脊髄後根遮断術(SDR: selective dorsal rhizotomy)
SDRは、主に脳性麻痺による下肢の痙縮に対して、下肢機能を改善させることを
目的に行われる脳神経外科手術です。
主に下肢から脊髄に入ってくる感覚神経を脊髄に入る直前で切断して、
脊髄反射を起こりにくくし、麻痺を引き起こすことなく痙縮を軽減させる方法です。
成人では感覚障害が起こってしまうため、行われることは少ない手術ですが、
小児では術後の筋力低下、感覚障害や排尿・排便の問題も回避できるため、
有効とされています。
SDRは脳性麻痺リハビリテーションガイドラインや定位・機能神経外科治療ガイドライン
でもGMFCS レベル3と4の移動能力がある脳性麻痺の3歳~8歳のお子さんに行うよう勧められています。
できれば腱の短縮や関節の拘縮が起こる前の年少時に行うほうが効果が高いと言えますし、
年少で体格も小さく、後述するITBポンプの埋め込みが難しい場合に行われることもあります。
手術方法には行う施設によってバリエーションがありますが、
足の筋肉に筋電図を装着して腰部を切開し、腰椎を一部切開することで脊髄の下端や
足に向かう神経を出します。
弱い電気刺激で運動神経と感覚神経を識別して、感覚神経のみを選択的に切断していく手術です。
手術後は痙縮が改善したことで、一見麻痺が悪化したように見えることもありますが、
数週間から数か月のリハビリテーションを行うことで手術前の状態に改善してきます。
② 末梢神経縮小術(SPN: selective peripheral neurotomy)
選択的脛骨神経縮小術や選択的筋皮神経縮小術がこの末梢神経縮小術に含まれます。
痙縮の原因となっている手足の神経を、直接手足を切開することで露出させ、
神経の一部を切断して細くすることで、ボツリヌス療法で得られる効果を持続的に得られるようにする手術です。
ボツリヌス療法のように細かい調整はできず、傷の痛みやしびれが起こることもあります。
手術後にはリハビリテーションも必要なことが多いため、リハビリテーションに熱心に
取り組むことができる年齢や全身の状態が手術を受ける前提として必要です。
③ 髄腔内持続バクロフェン注入療法(ITB療法: Intrathecal baclofen therapy)
飲み薬もあるバクロフェンですが、内服では脊髄へ届きにくく、
十分な効果が得られないことが問題でした。
そこで、1984年にPennらがバクロフェンを直接髄腔(脊髄が入っているところ、
実際には脊髄の周りの脳脊髄液の中)に注入することが痙縮に有効であることを報告しました。
さらに体に埋め込むタイプのポンプも開発され、持続的に髄腔内にバクロフェンを投与することの
痙縮への有効性が示されました。
小児脳性麻痺でも複数の比較研究でITB療法が小児脳性麻痺に有効であることが示されています。
筋緊張の軽減のみではなく、疼痛・不快感、日常生活の質(QOL)、
精神的な健康度も改善が認められています。
日本でもITB療法の適応は、他の治療法で効果が不十分な、脳や脊髄の病気や怪我が原因で生じた
重度の痙縮すべてに認められており、定位・機能神経外科治療ガイドラインで行うことが強く勧められています。
ITB療法では、治療前にスクリーニングトライアルといって薬剤を脊髄の周りに注入することで、
治療効果が得られるのか確かめることができます。
トライアルに注入する量は小児や成人で異なりますが、効果が得られない場合は24時間以上の間隔をあけて、
増量しながら3~4回の注入を行います。このときに患者さん本人や、ご家族、介護者、
医療スタッフもみんなで効果を確認できるのもこの治療のメリットの一つです。
トライアルでは持続的に注入するわけではないため、注入後24時間ほどで効果はなくなります。
スクリーニングトライアルで効果があった患者さんには持続的にバクロフェン
を注入するための体内埋め込み型ポンプ設置の手術を行うかどうかを相談します。
手術では全身麻酔で腹部の皮下や筋膜下に薬剤注入用のポンプを埋め込みます。
ポンプは最大径 8.75cm,厚さ 1.95cmの丸い金属製で、内部の薬剤容量は20mLです。
このポンプに腰部から脊髄の周りに入れたカテーテル(細いチューブ)をつなげて、
薬剤が持続的にポンプから脊髄に向かって送り出されるようにします。
手術後には専用のプログラマーを使用して、体に埋め込まれたポンプを遠隔操作し、
お薬を注入する速度を変更したり、決まった時間に多めに流したりすることも可能です。
ポンプの中の薬剤がなくなってしまう前に、薬剤の入れ替えが必要ですので、
通常は3か月に1回ほどの定期通院により、薬剤を補充(リフィル)する必要があります。
その際にポンプの設定を調整することもあります。
ポンプの電池は約7年で寿命を迎えます。電池がなくなる前にポンプの交換手術が必要です。
このようにITB療法は治療効果が比較的広いことや手術後の調節が可能なこと、
効果が持続することなどのメリットがあります。
主な副作用・合併症には、手術や薬剤補充時に起こるポンプやカテーテルへの感染、
成長に伴うカテーテルの移動や断裂・閉塞、ポンプの機械的な不具合などもありますが、
薬剤自体の効果が効きすぎることで眠気が強くなったり、全身の緊張がゆるみ排尿困難や
便秘を起こしたりすることもあります。また、ITB療法を受けている方が、
急に薬剤の注入を中断すると高熱や強い筋収縮が急激に起こってしまうため薬剤が
切れないように注意が必要です。
④ 整形外科的手術
筋肉の痙縮による持続的な緊張は、骨や筋肉に変形をもたらします。
整形外科的手術には、腱や筋肉といった軟部組織を延長、開放、移動させ、
機能を改善したり、変形を遅らせたり防止する方法や、骨の変形の矯正や予防に筋や
腱の手術のみでは不十分な時に骨切りをして、矯正する方法があります。
◆ 医療者向け ◆
飲み薬による治療(それぞれの薬剤について)
●チザニジン塩酸塩:
シナプス前抑制を増加させることにより痙縮を減少させるα2アドレナリン作動薬です。
プラセボと比較して痙縮の軽減が得られるとされています。
●バクロフェン:
バクロフェンはGABAB受容体アゴニストです。
非脂溶性で血液脳関門を通過しにくく、脊髄GABAB受容体への移行性が不良とされています。
バクロフェンの保険適応量は1日30mgまでであり、痙縮の改善に必要な水準まで濃度を高めることが難しいとされています。
●ダントロレン:
緊張、腱反射、下肢のはさみ肢位を減少させ、関節可動域を改善させると言われていますが、
客観的に機能が改善したというエビデンスはありません。
●ジアゼパム:
ジアゼパムは脳性麻痺を対象とした小規模ランダム化試験において、
短期間で筋緊張の亢進を軽減し、受動的な運動範囲を改善して、自発運動を増加させました。




